Zbytečná diagnóza
Zbytečná diagnóza („naddiagnostikování“) se týká nemocí, které nikdy nezpůsobí vznik příznaků nebo úmrtí v dalším pacientově životě. Falešná diagnóza je vedlejší účinek u vyšetření raných stádií nemocí (například plicní embolie). Je problematická, protože z lidí dělá zbytečně pacienty a protože může vést k léčbám, které způsobují jen další poškozování. Způsobuje ji často alibismus lékaře či farmaceutická lobby.[1]
O zbytečné diagnóze mluvíme tehdy, když je nemoc sice diagnostikována správně, avšak je irelevantní. To se stává, když je léčba k dané diagnóze nedostupná, nepotřebná nebo nechtěná.
Protože většina lidí, kterým byla stanovena diagnóza, bývá i léčena, je těžké posuzovat, zda se v individuálním případě jedná o zbytečnou diagnózu. Během pacientova života se to zpravidla posuzuje jen stěží. Prokazatelná bývá zpravidla jen v případech, kdy člověk zůstává neléčený, nikdy se u něj nerozvinou příznaky a zemře na něco úplně jiného. Většina důsledků, souvisejících se zbytečnou diagnózou, vychází najevo z populačních průzkumů. Rychle rostoucí počty vyšetření a stanovených diagnóz i při jinak stabilním množství obávaných následků (včetně počtů úmrtí) velmi podněcuje vznik případů zbytečných diagnóz. Nejvíce působivý je ale důkaz, který podala jedna z náhodných studií,[kdo?] zaměřená na screeningový test, který měl detekovat tzv. preklinické stádium nemoci. Vytrvalý, neobvykle vysoký výskyt zjištěné choroby ve sledované skupině dobrovolníků i mnoho let po skončení průzkumu poskytuje nejlepší důkaz o existujících zbytečných diagnózách.[zdroj?]
I když zbytečná diagnóza bývá potenciálně přítomná u diagnóz jakéhokoliv onemocnění, její původ bývá přičítán především screeningům rakoviny – systematickému vyšetřování pacientů bez příznaků, aby se zjistila raná stádia rakoviny.[2] Ústředním škodlivým průvodním jevem screeningu proti rakovině bývá zbytečná diagnóza – zjištění abnormalit, které odpovídají patologické definici rakoviny (pozorovaným pod mikroskopem), které se však nikdy nerozvinou do té míry, aby vyvolaly vážné příznaky nebo úmrtí v dalším pacientově životě.
Zbytečná diagnóza a variabilita dalšího vývoje rakoviny
Screeningové vyšetření na rakovinu je chápáno jako úsilí o její časné odhalení ještě v preklinické fázi – tzn. v období, kdy se začínají objevovat abnormální buňky a které končí, jakmile pacient začne zaznamenávat první příznaky rakoviny. Je už dávno známo, že někteří lidé mají rakovinu, která má krátkou preklinickou fázi (rychle rostoucí agresivní nádory), zatímco jiní mají nádory s dlouhou preklinickou fázi (pomalu rostoucí nádory). A tato různorodost mívá i nešťastné důsledky: screening v těchto případech nepřiměřeně často odhaluje pomalu přicházející rakovinu (takovou bývá možno detekovat po dlouhé časové období) a bohužel se jím často nedaří detekovat rychle rostoucí nádory (protože ty bývá možné detekovat jen v krátkém časovém rozmezí)[zdroj?] – což jsou právě ty nádory, které bychom zachycovali nejraději.
Tento dlouhodobý model má skrytý předpoklad: staví na tom, že všechny druhy rakoviny se nevyhnutelně rozvíjí. Avšak některé nádory v preklinické fázi se nerozvíjí až do stadia, aby způsobily pacientovi nějaké problémy. Pokud právě takové nádory odhalí screening (nebo jiné vyšetření), můžeme mluvit o zbytečné diagnóze.
Níže uvedený obrázek dokresluje různorodost progresí rakovinových nádorů s pomocí čtyř průběhů, které reprezentují čtyři kategorie běžných progresí rakoviny:
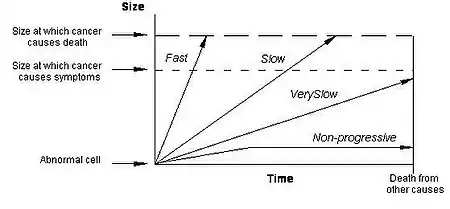
(Size at which cancer causes death = Velikost, při které rakovina způsobuje úmrtí. Size at which cancer causes symptoms = Velikost, při které rakovina vyvolává příznaky. Abnormal cell = Poškozená buňka. Death from other causes = Úmrtí z jiných příčin)
Šipka s označením „Rychle“ (Fast) reprezentuje rychle rostoucí nádor, který rychle vede k příznakům a k úmrtí. Toto bývají případy těch nejhorších rakovin a naneštěstí se často vyskytují v obdobích mezi screeningovými testy. Šipka označená „Pomalu“ (Slow) reprezentuje zvolna rostoucí nádor, který zpravidla vede k příznakům a k případnému úmrtí až v průběhu mnoha let. Právě toto jsou typy nádorů, u kterých mívá screening nepochybně největší přínos.
Šipka označená „Velmi pomalu“ (Very Slow) reprezentuje rakovinu, která nikdy nezpůsobuje problémy, protože roste velmi pomalu. Jestliže jde o případ, že nádor roste dostatečně pomalu, pak pacient zemře z nějaké jiné příčiny ještě před tím, než se nádor stane dostatečně velkým na to, aby vyvolal příznaky. To bývá velmi časté v případech malých nádorů u starých lidí – nejvýraznějším klinickým příkladem tohoto druhu bývá rakovina prostaty u starých mužů.
Šipka označená „Neprogresivní“ (Non-progressive) reprezentuje rakovinu, která nikdy nezpůsobí problémy, protože vlastně vůbec neroste. Jinými slovy tu jde o buněčné abnormality, které odpovídají patologické definici rakoviny, ale nikdy nevyrostou natolik, aby způsobovaly příznaky nemoci – někdy také mohou růst a pak se zmenšovat. Ačkoliv se tento koncept neprogresivních nádorů může jevit jako nepravděpodobný, vědci už začali odhalovat biologické mechanismy, které zastavují progresi rakoviny.[3][4][5] Některé nádory přerostou svůj přívod krve (a tak vlastně vyhladoví), další bývají rozeznány imunitním systémem svého hostitele (a jsou pak úspěšně zapouzdřovány) a jsou i takové, které nejsou vůbec agresivní.
O zbytečné diagnóze tedy mluvíme tehdy, když jsou detekovány „Neprogresivní“ nebo „Velmi pomalu“ rostoucí nádory (přesněji vyjádřeno jde o typy, které rostou dostatečně pomalu, takže člověk zemře na něco jiného ještě dřív, než se rakovina projeví příznaky). Tyto dvě formy rakoviny bývají společně označované jako pseudo-onemocnění – doslova falešná onemocnění. A jelikož slovo „onemocnění“ označuje skutečnost, že se člověk cítí nemocným (tzn. že se tu vyskytují příznaky), je pseudo-onemocnění správným označením pro takové abnormality. Dostáváme zde takto další definici zbytečné diagnózy: je to ta, která detekuje pseudo-onemocnění.
Důkaz o zbytečné diagnóze rakoviny
Fenomén zbytečné diagnózy je nejvíce pozorován u rakoviny prostaty.[6] Se zavedením screeningových testů na PSA (prostate specific antigen) byl pozorován dramatický nárůst nových případů této choroby. Právě kvůli tomuto problému doporučuje mnoho organizací neprovádět tento screening u mužů s omezenou dobou očekávaného přežití – obecně definovaného na méně než 10 let.
Zbytečná diagnóza je často odhalována i při mamografickém screeningu rakoviny prsu.[7][8] V jednom dlouhodobém experimentu s náhodným výběrem, který byl prováděn ve švédském Malmö bylo odhaleno celkem 115 případů zbytečné diagnózy v průběhu 15 následujících let po dokončení experimentu (10% výskyt zbytečné diagnózy).[9] Výsledkem byl odhad, že až 1/4 detekovaných případů rakoviny prsu představuje případy zbytečné diagnózy.[10]
Zbytečná diagnóza byla identifikována také při rentgenovém screeningu proti rakovině plic.[11] Dlouhodobý experiment s náhodným výběrem, který porovnával rentgenové snímky s cytologickým vyšetřením odebíraného vzorku odhalil zbytečných 46 případů rakoviny plic u skupiny sledovaných lidí v období 13 let po skončení experimentu.[12] To vedlo k odhadům, že 20–40 % případů rakoviny plic odhalované konvenčním rentgenovým screeningem představuje zbytečnou diagnózu. Kromě toho existuje vážné podezření, že problém zbytečné diagnózy je ještě mnohem větší v případě screeningu pomocí spirálního CT skenování.[13]
Zbytečná diagnóza je rovněž sdružená s časným detekováním jiných druhů rakovin, jako jsou neuroblastoma,[14][15] melanoma,[16] a rakovina štítné žlázy.[17] Je skutečností, že určitý stupeň zbytečné diagnózy v případech časné detekce rakoviny bývá pravděpodobně spíše pravidlem nežli výjimkou.
Poškození způsobovaná zbytečnou diagnózou
Nejzákladnějším paradoxem vyplývajícím z časné detekce rakoviny je to, že zatímco některým lidem může pomáhat, jiným by zase více prospělo, kdyby k ní nedošlo. Zbytečně diagnostikovaní pacienti nemohou mít prospěch z detekce a následné léčby své „rakoviny“, protože taková rakovina nikdy nedospěje do stadia, kdy by způsobovala příznaky nebo úmrtí. Utrpí pouze újmu. Existují tři kategorie poškození, spojovaných se zbytečnou diagnózou:
- Fyzické účinky zbytečné diagnózy a léčby: všechny medicínské zásahy mívají vedlejší účinky. To platí obzvláště v případech léčby rakoviny. Chirurgické zákroky, ozařování i chemoterapie – všechny představují nějaké riziko úmrtí.
- Psychologické dopady: už jen prosté označení za „nemocného“ představuje zátěž (tím spíše pokud jde o označení „pacient s rakovinou“) a bývá spojeno zvýšeným pocitem zranitelnosti.
- Ekonomický dopad: nejde pouze o náklady spojené s léčbou (z níž nemůže mít pacient prospěch, protože nemoc nepředstavuje ohrožení), ale např. v současném systému zdravotní péče v USA dochází k potenciálnímu nárůstu nákladů na zdravotní pojištění či dokonce i k neschopnosti jej zabezpečit (diagnóza způsobuje situaci, která má dopad na zdravotní pojištění).
Zatímco mnozí označují falešně pozitivní výsledky jako nejvážnější následek screeningu rakoviny, jsou již k dispozici údaje dokládající, že pokud jsou pacienti informováni o možnosti zbytečné diagnózy, bývají tím mnohem více znepokojení, než kdyby šlo pouze o falešnou pozitivitu.[18]
Rozdílnost mezi zbytečnou diagnózou a falešně pozitivními výsledky
Zbytečná diagnóza bývá často zaměňována za termín „falešná pozitivita“ výsledků vyšetření, přitom tu ale jde o dva odlišné koncepty. Falešně pozitivní výsledek se vztahuje na vyšetření, které naznačuje přítomnost onemocnění, ale pak je s konečnou platností vyvrácen jako chybný (obvykle následným přesnějším vyšetřením). Pacientům s falešně pozitivními výsledky vyšetření bývá nakonec sděleno, že nemají žádnou nemoc a také nejsou léčeni; naopak u pacientů se zbytečnou diagnózou dochází k léčbě a diagnóza je jim sdělena.
| Zbytečná diagnóza | Falešně pozitivní výsledky | |
|---|---|---|
| Definice | Zjištění „choroby“, která nikdy nevyvolá příznaky nebo úmrtí během dalšího života pacienta | „Planý poplach“ – původní výsledek vyšetření, který naznačuje přítomnost nemoci, ale později se ukáže, že o žádnou nemoc nejde. |
| Pacientova zkušenost | Je jim sdělováno, že mají nemoc | Dozvídají se, že původní vyšetření bylo chybné a že nemají nemoc |
| Reakce lékaře | Všeobecně zahajuje léčbu | Uklidňuje pacienta |
| Potenciální poškození |
|
|
Vliv zbytečných diagnóz na statistiky přežití
Tím, že nepřiměřeně přispívá k diagnózám smrtelných onemocnění, mívá zbytečná diagnóza účinek na nafukování statistik přežití.[19][20] Čím více se vyskytuje zbytečných diagnóz, tím lepších statistických výsledků bývá dosaženo a na první dojem to vypadá, že včasná diagnóza je prospěšná. Čím více vyšetření je prosazováno, tím více zbytečných diagnóz pak vzniká.
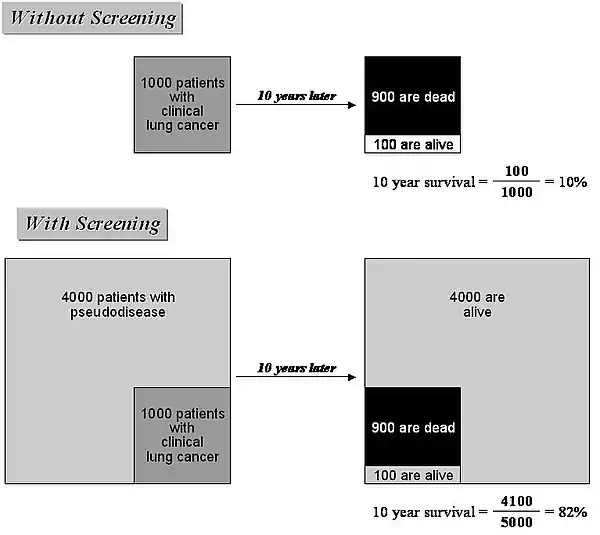
Zbytečná diagnóza vždy nafukuje statistiku přežití. Procenta přežití (to znamená přežití po 5 a 10 letech trvání nemoci) se vypočítávají jako podíl pacientů, kteří zůstávají naživu ještě po 5 nebo 10 letech po stanovení diagnózy. Zbytečná diagnóza navyšuje jak čitatel, tak i jmenovatel ve vzorci pro výpočet statistiky přežití. Následující příklad ilustruje, jak zbytečná diagnóza – tzn. odhalení pseudo-onemocnění – nafukuje statistiku přežití, přestože je počet úmrtí stále stejný.
Modelový případ
Je dána modelová situace, že nedošlo ke stanovení žádného pseudo-onemocnění v současné lékařské praxi a že u 1000 diagnostikovaných pacientů zůstane po 10 letech naživu pouze 100 (tzn. že procento přežití je 10 %). Nyní navíc k tomuto odhalení těchto případů rakoviny odhalí ještě metoda spirálního CT vyšetření dalších 4000 pacientů s pseudo-onemocněním a všichni přežijí následujících 10 let, protože mají neprogresivní nádory. V tomto případě bude zlomek pro výpočet ukazatele přežití navýšen jak v čitateli, tak ve jmenovateli o toto vysoké číslo, takže vychází procento přežití 82 %. Přestože se však tento ukazatel dramaticky zvýšil, počet zemřelých pacientů se nezměnil – v důsledku stejného onemocnění opět zemřelo 900 lidí. Tento příklad názorně demonstruje, jak může být kvůli zbytečným diagnózám zveličován statistický údaj, přestože nedojde k žádným dalším úmrtím.
Zbytečná diagnóza v psycho-sociálních oblastech
V 70. letech 20. stol. byl zaznamenáván náhlý vzrůst v počtech pacientů v zařízeních pro duševně choré a mentálně retardované osoby. Jelikož se nedá očekávat, že by se nějak změnila četnost duševně retardovaných (lidé s IQ pod 70), který se ve všech populacích pohybuje kolem 3 %, lze to přičítat dramatickému nárůstu lidí, jimž byla diagnostikována některá duševní nemoc.
Existuje k tomu více možných vysvětlení. První seznam duševních poruch, sestavený Americkou psychiatrickou asociací v roce 1967, čítal 134 stran. Obdobný seznam v současnosti už obsahuje více než 800 stran. Lékaři-specialisté v tomto oboru si tak nárokují, že úspěšně zvládají stanovení diagnózy a léčbu jakékoliv duševní choroby.[zdroj?] Žádný z takovýchto lékařských nálezů se ale neopírá o konkrétní laboratorní výsledky – vyplývají pouze z popisů fyzického a sociálního chování. Jinými slovy řečeno, rozsáhlejší popisy deviancí napomáhají označovat stále větší počty lidí jako duševně nemocné. Současný manuál už v tomto zachází až tak daleko, že popisuje závislost na kofeinu nebo bruxismus (skřípání zuby) jako duševní choroby. S přihlédnutím na standardy z dřívějších dob by tak bylo možné označit jako zbytečnou diagnózu mnoho duševních chorob, které jsou v podstatě jen běžnými poruchami chování.
Zastánci léčby duševních nemocí nyní ohlašují, že až 1/5 dětí z rozvedených manželství možná potřebují nějaký druh léčby. Jelikož ale tyto děti pravidelně navštěvují školy a účastní se běžných dětských aktivit bez jakýchkoliv projevů potíží, bude zřejmě možné je rovněž zařadit mezi zbytečně diagnostikované.[zdroj?]
Byl zaznamenán přímo explozivní nárůst v množství a ve výběru psychofarmak, která jsou nyní volně nabízena veřejnosti. Dá se tedy jen stěží pochybovat,[zdroj?] že se nejedná o zbytečnou diagnózu u stavů, jenž dříve spadaly do běžného rozsahu životních problémů a dnes jsou označovány za chorobné. Také případy léčby „nových“ diagnóz, jako je např. bipolární porucha u dětí, která ještě před 10 lety nebyla známa a neexistuje v ostatních západních kulturách, lze s jistou určitostí označovat jako zbytečné diagnózy.[zdroj?]
Reference
V tomto článku byl použit překlad textu z článku Overdiagnosis na anglické Wikipedii.
- http://zdravi.e15.cz/clanek/postgradualni-medicina/kasel-u-deti-teorie-a-praxe-478818%5B%5D - Kašel u dětí – teorie a praxe
- Welch HG. Should I Be Tested for Cancer? Maybe Not and Here’s Why. University of California Press (2006 paperback, 2004 hardback)
- MOOI, W.J.; PEEPER, D.S. Oncogene-Induced Cell Senescence — Halting on the Road to Cancer. S. 1037–1046. New England Journal of Medicine [online]. 2006-09-07 [cit. 2020-11-18]. Roč. 355, čís. 10, s. 1037–1046. DOI 10.1056/NEJMra062285. (anglicky)
- FOLKMAN, Judah; KALLURI, Raghu. Cancer without disease. S. 787–787. Nature [online]. 2004-02 [cit. 2020-11-18]. Roč. 427, čís. 6977, s. 787–787. Dostupné online. DOI 10.1038/427787a. (anglicky)
- SERRANO, Manuel. Cancer Regression by Senescence. S. 1996–1997. New England Journal of Medicine [online]. 2007-05-10 [cit. 2020-11-18]. Roč. 356, čís. 19, s. 1996–1997. ISSN 0028-4793. DOI 10.1056/NEJMcibr071461. (anglicky)
- ETZIONI, Ruth; PENSON, David F.; LEGLER, Julie M.; DI TOMMASO, Dante; BOER, Rob; GANN, Peter H.; FEUER, Eric J. Overdiagnosis Due to Prostate-Specific Antigen Screening: Lessons From U.S. Prostate Cancer Incidence Trends. S. 981–990. CancerSpectrum Knowledge Environment [online]. 2002-07-03 [cit. 2020-11-18]. Roč. 94, čís. 13, s. 981–990. Dostupné online. DOI 10.1093/jnci/94.13.981. (anglicky)
- ZAHL, Per-Henrik; STRAND, Bjørn Heine; MÆHLEN, Jan. Incidence of breast cancer in Norway and Sweden during introduction of nationwide screening: prospective cohort study. S. 921–924. BMJ [online]. 2004-04-17 [cit. 2020-11-18]. Roč. 328, čís. 7445, s. 921–924. Dostupné online. DOI 10.1136/bmj.38044.666157.63. (anglicky)
- Gotzsche P, Nielsen M. Screening for breast cancer with mammography. Cochrane Database of Systematic Reviews 2006.
- ZACKRISSON, Sophia; ANDERSSON, Ingvar; JANZON, Lars; MANJER, Jonas; GARNE, Jens Peter. Rate of over-diagnosis of breast cancer 15 years after end of Malmö mammographic screening trial: follow-up study. S. 689–692. BMJ [online]. 2006-03-25 [cit. 2020-11-18]. Roč. 332, čís. 7543, s. 689–692. Dostupné online. DOI 10.1136/bmj.38764.572569.7C. (anglicky)
- WELCH, H Gilbert; SCHWARTZ, Lisa M; WOLOSHIN, Steven. Ramifications of screening for breast cancer: 1 in 4 cancers detected by mammography are pseudocancers. S. 727.1. BMJ [online]. 2006-03-25 [cit. 2020-11-18]. Roč. 332, čís. 7543, s. 727.1. Dostupné online. DOI 10.1136/bmj.332.7543.727. (anglicky)
- BLACK, W. C. Overdiagnosis: An Underrecognized Cause of Confusion and Harm in Cancer Screening. S. 1280–1282. JNCI Journal of the National Cancer Institute [online]. 2000-08-16 [cit. 2020-11-18]. Roč. 92, čís. 16, s. 1280–1282. Dostupné online. DOI 10.1093/jnci/92.16.1280. (anglicky)
- MARCUS, P. M.; BERGSTRALH, E. J.; FAGERSTROM, R. M.; WILLIAMS, D. E.; FONTANA, R.; TAYLOR, W. F.; PROROK, P. C. Lung Cancer Mortality in the Mayo Lung Project: Impact of Extended Follow-up. S. 1308–1316. JNCI Journal of the National Cancer Institute [online]. 2000-08-16 [cit. 2020-11-18]. Roč. 92, čís. 16, s. 1308–1316. Dostupné online. DOI 10.1093/jnci/92.16.1308. (anglicky)
- WELCH, H. Gilbert; WOLOSHIN, Steven; SCHWARTZ, Lisa M.; GORDIS, Leon; GØTZSCHE, Peter C.; HARRIS, Russell; KRAMER, Barnett S. Overstating the Evidence for Lung Cancer Screening: The International Early Lung Cancer Action Program (I-ELCAP) Study. S. 2289–2295. Archives of Internal Medicine [online]. 2007-11-26 [cit. 2020-11-18]. Roč. 167, čís. 21, s. 2289–2295. DOI 10.1001/archinte.167.21.2289. (anglicky)
- SCHILLING, Freimut H.; SPIX, Claudia; BERTHOLD, Frank; ERTTMANN, Rudolf; FEHSE, Natalja; HERO, Barbara; KLEIN, Gisela. Neuroblastoma Screening at One Year of Age. S. 1047–1053. New England Journal of Medicine [online]. 2002-04-04 [cit. 2020-11-18]. Roč. 346, čís. 14, s. 1047–1053. Dostupné online. DOI 10.1056/NEJMoa012277. (anglicky)
- YAMAMOTO, K; HANADA, R; KIKUCHI, A; ICHIKAWA, M; AIHARA, T; OGUMA, E; MORITANI, T. Spontaneous regression of localized neuroblastoma detected by mass screening.. S. 1265–1269. Journal of Clinical Oncology [online]. 1998-04 [cit. 2020-11-18]. Roč. 16, čís. 4, s. 1265–1269. DOI 10.1200/JCO.1998.16.4.1265. PMID 9552024. (anglicky)
- WELCH, H Gilbert; WOLOSHIN, Steven; SCHWARTZ, Lisa M. Skin biopsy rates and incidence of melanoma: population based ecological study. S. 481. BMJ [online]. 2005-09-03 [cit. 2020-11-18]. Roč. 331, čís. 7515, s. 481. Dostupné online. DOI 10.1136/bmj.38516.649537.E0. (anglicky)
- DAVIES, Louise; WELCH, H. Gilbert. Increasing Incidence of Thyroid Cancer in the United States, 1973-2002. S. 2164–2167. JAMA [online]. 2006-05-10 [cit. 2020-11-18]. Roč. 295, čís. 18, s. 2164–2167. DOI 10.1001/jama.295.18.2164. (anglicky)
- SCHWARTZ, Lisa M.; WOLOSHIN, Steven; SOX, Harold C.; FISCHHOFF, Baruch; WELCH, H. Gilbert. US women's attitudes to false positive mammography results and detection of ductal carcinoma in situ: cross sectional survey. S. 1635–1640. BMJ [online]. 2000-06-17 [cit. 2020-11-18]. Roč. 320, čís. 7250, s. 1635–1640. Dostupné online. DOI 10.1136/bmj.320.7250.1635. (anglicky)
- BLACK, William C.; WELCH, H. Gilbert. Advances in Diagnostic Imaging and Overestimations of Disease Prevalence and the Benefits of Therapy. S. 1237–1243. New England Journal of Medicine [online]. 1993-04-29 [cit. 2020-11-18]. Roč. 328, čís. 17, s. 1237–1243. Dostupné online. DOI 10.1056/NEJM199304293281706. (anglicky)
- WELCH, H. Gilbert. Are Increasing 5-Year Survival Rates Evidence of Success Against Cancer?. S. 2975–2978. JAMA [online]. 2000-06-14 [cit. 2020-11-18]. Roč. 283, čís. 22, s. 2975–2978. DOI 10.1001/jama.283.22.2975. (anglicky)
Literatura
- Welch, H. Gilbert, Schwartz, Lisa. Overdiagnosed: Making People Sick in the Pursuit of Health. Beacon Press; 2011-01-18. ISBN 9780807022009.