Hormonální antikoncepce
Hormonální antikoncepce (HAK) je farmaceutický přípravek určený k zabránění početí,[1] působí kontracepčně. Obsahuje syntetické hormony podobné pohlavním hormonům. Je dostupná v mnoha různých formách, například jako tablety užívané ústně, podkožní implantáty, depotní injekce, náplasti, nitroděložní tělíska nebo vaginální kroužky. Zatím je dostupná pouze pro ženy. Existují dva typy antikoncepce užívané ústně - kombinovaná orální kontracepce obsahující ethinylestradiol a jeden z mnoha gestagenů nebo tablety obsahující pouze gestagen.[2] Jsou-li užívány během těhotenství, nezvyšují riziko potratu ani nezpůsobují vrozené vady.[3]
Historie
1951 byl objeven první umělý gestagen noretisteron a poprvé vznikla myšlenka "anti-baby pill". 9. května 1960 americká FDA schválila první antikoncepční pilulku na světě. Jmenovala se Enovid. V roce 1961 proběhla registrace ve Velké Británii a v Německé spolkové republice. V roce 1965 byla v Československu registrována pilulka pod názvem Antigest, jako první v celém východním bloku. V roce 1967 NDR registrovalo pilulku Ovosiston. Zprvu bylo možné tyto preparáty předepisovat jen vdaným ženám, tato regulace byla zrušena v USA i v Evropě po vlně demonstrací žen žádajících svobodu v regulaci těhotenství ("Mother by choice", "Free Contraception and Abortion"), tedy volný přístup k antikoncepci a také právo na umělé ukončení těhotenství. Proti dnešním přípravkům obsahovaly větší množství hormonů, tudíž uživatelky trpěly i větším množstvím nežádoucích účinků. V roce 1975 byl zaznamenán nárůst incidence rakoviny dělohy o 600% a masové užívání tak bylo na dvě desítky let odloženo. Teprve na konci osmdesátých let se podařilo vyvinout preparáty s nižším obsahem hormonů. Současné preparáty tzv. třetí generace obsahují sotva desetinu [zdroj?] původní dávky a synteticky připravených gestagenů je kolem dvou set.
Konzumace
Celosvětově byl podíl žen užívající hormonální antikoncepci od devadesátých let kolem 10% žen ve fertilním věku (15-50 let), což bylo asi sto miliónů žen, trend mírně stoupal až do vrcholu kolem roku 2015 (1994 - 7,9% + 1,4% injekční forma, 2015 - 8,8% + 4,6% injekční forma) a nyní pod vlivem zpětné vazby předešlé generace žen s epidemií neplodnosti a karcinomu prsu a také poznatků environmentálního dopadu konzumace klesá. V devadesátých letech byl největším trhem Německo (51,9% žen), následováno ostatními zeměmi EU (průměr EU 17,7%), v ČR bralo HAK v roce 1994 jen 8,7% žen. Snad největší marketingový úspěch byl zaznamenán v ČR, kdy konzumace prudce vyletěla na 52% v roce 2007 (1 217 664 žen) a ČR se dostala na první místo na světě v počtu žen převedených do umělé neplodnosti. Za úspěchem stojí vynikající marketing firmy Schering dnes vlastněná koncernem Bayer. Slovensko nikdy nepřekonalo hranici 24 % fertilní populace. USA - kolébka antikoncepce, byla vždy k umělým hormonům skeptičtější, snad po předešlé zkušenosti s první generací a také s výraznější karcinofobií (1994 - 15,3%, 2015 - 16%), Užívání hormonálních preparátů je zde vyvážené s vasektomií a podvazem vaječníků. Podobná konzumace je i v Latinské Americe. Výrobcům se nikdy nepodařilo prorazit na asijský trh (Japonsko 1994 - 0,4%, 2015 - 1,1%, Čína 1,2%). V Africe převažuje depotní injekční forma aplikace do ramene (9,8% fertilní populace v roce 2015), pro své nežádoucí účinky jsou depotní formy v Evropě používány jen ve veterinární medicíně, výjimečně se nabízí na Imigračních úřadech zdarma (např. ve Velké Británii).
Mechanismus účinku
Mechanismus obvykle využívá tzv. negativní zpětné vazby. Tvorba pohlavních hormonů je řízena centrálně z hypotalamu pomocí gonadoliberinů a následně uvolněním folikulostimulačního (FSH) a luteinizačního (LH) hormonu z hypofýzy. Tyto gonadotropiny vyvolají zvýšenou tvorbu estrogenů a gestagenů ve vaječnících. Stoupající hladina pohlavních hormonů poté potlačí uvolňování FSH a LH. Při umělém přívodu pohlavních hormonů zvenčí tedy klesají oba gonadotropiny a nedochází tudíž ve většině případů ke zrání a uvolnění vajíčka z vaječníku ani k mohutnému růstu a přípravě děložní sliznice pro přijetí zárodku. Stejně dojde k potlačení růstu sliznice pochvy a tkáně mléčné žlázy (ne však k úplnému zastavení!). Potlačení výdeje gonadotropinů pomocí zpětné vazby trvá cca 7-10 dní a není ani tak závislé na celkové hladině, jako spíš na kontinuální, trvale lineární hladině hormonů v krvi (fyziologický výdej hormonů v organismu je dynamicky pulsní). Proto je zvláště v případě pilulek nutná pravidelnost v užívání.
Kombinované preparáty působí několika mechanismy – primárním je inhibice ovulace, sekundární účinky lze rozdělit na preimplantační (zahušťují hlen, zpomalují motilitu vejcovodů a řasinkového epitelu v nich), periimplantační (ovlivněním endometria brání nidaci) a postimplantační (nezabrání samotné nidaci, ale udržení těhotenství). Periimplantační a postimplantační sekundární účinky jsou postfertilizační, tj. abortivní (způsobující potrat) – dochází při nich k odumření oplodněného vajíčka. Zatím nebyly provedeny studie přesněji kvantifikující podíl sekundárních účinků na konečném působení hormonálních preparátů.[4] Jednosložkové, tedy progesteronové preparáty, zabrání ovulaci v menší části případů nežli kombinované (podíl roste se zvyšující se dávkou) a na účinku se více podílí sekundární mechanismy, tedy zábrana oplození nebo vyvolané potracení již oplodněného vajíčka. Abortivní mechanismus je pravděpodobně zodpovědný za změny v imunitní reakci některých žen, u kterých vznikají protilátky proti trofoblastu, čímž se pak komplikuje schopnost otěhotnět po vysazení antikoncepce (jeden z mechanismů post-pill infertility).
V roce 2012 prokázala studie Does the use of hormonal contraceptives cause microstructural changes in cerebral white matter vliv na bílou hmotu mozku, kdy se prokazatelně mění architektura fornixu - důležité součásti limbického systému, který reguluje emocionalitu. Studie, publikovaná v European Society of Radiology, vyvolala podnět pro další zkoumání behaviorálních změn u uživatelek antikoncepce, které přinesly zajímavé závěry o změně reprodukčního chování a vzniku fenoménu reprodukční prokrastinace. Tím se vysvětlilo oddalování prvního těhotenství do rizikové dekády mezi třicátým a čtyřicátým rokem.
Indikace
Primárním důvodem předepsání HAK je zabránění nechtěného otěhotnění, ale je využívána i v jiných situacích. Hormonální antikoncepce bývá často předepisována při nepravidelném cyklu. Gynekolog někdy uvede ženu v omyl, že antikoncepci nasazuje pro zpravidelnění menstruace, což se nestane, neboť jde jen o iluzi menstruace v podobě krvácení ze spádu vyvolané poklesem syntetických hormonů po 21 dnech užívání pilulek, při užívání antikoncepce menstruační cyklus neprobíhá. Stejný princip, tedy potlačení menstruačního cyklu, je podstatou "léčby" premenstruačního syndromu a bolestech při menstruaci. Hormonální antikoncepce s obsahem hormonů s antiandrogenními vlastnostmi byla dříve s oblibou využívána k potlačení projevů akné (cyproteron acetát - Diane 35, generikum Chloé). Vzhledem k aféře v roce 2013, kdy ve Francii zemřeli po nasazení preparátu Diane 35 čtyři ženy na akutní infarkt myokardu a kdy byl tento preparát přechodně zakázán a později se zpřísnily jeho indikace, je tento způsob léčby dermatologických obtíží považován z obsolentní. Kontinuálním užíváním monofázických preparátů bez sedmidenní pauzy je možno posunout nebo úplně vynechat měsíční krvácení, což využívají ženy, které mají odpor k vaginálnímu výtoku krve (tzv. syndrom Emmema horror) nebo mají profesní důvody. Hormonální antikoncepce potlačením cyklického růstu a zrání folikulů brání tvorbě ovariálních cyst, proto se nasazuje u syndromu polycistických vaječníků. Další indikací je endometrióza, neboť se potlačí plnění krví endometriomů a vzniku tzv.čokoládových cyst.
Nežádoucí účinky
Nežádoucí účinky se dají dělit do tří skupin: na velmi závažné, středně závažné a nezávažné.
- K nezávažným nežádoucím účinkům, leč nepříjemným, patří mírný přírůstek hmotnosti, způsobený spíše zadržováním vody a solí než zmnožením tukové tkáně, benigní bolesti hlavy, nevolnost a nucení na zvracení, únava, pigmentové skvrny v obličeji po oslunění (chloasma), mírné krvácení a špinění, post-pill amenorea (ztráta spontánního cyklu) po vysazení antikoncepce. U těchto stavů se dá očekávat zlepšení po několika měsících nebo po změně preparátu. Vliv na pohlavní touhu je různý, u některých žen se pohlavní touha zvyšuje, u jiných snižuje, většina ale žádný vliv nepociťuje.[5]
- Ke středně závažným nežádoucím účinkům patří zhoršení nebo vyvolání migrenózních bolestí hlavy, deprese, vzestup krevního tlaku nebo poruchy metabolismu jater.[6] V roce 2013 byl prokázán zvýšený risk pro rozvoj cukrovky – Diabetes mellitus II.typu, zejména je-li antikoncepce předepisována ženám s nadváhou. Nejčastějším důvodem pro ukončení užívání je deprese (poprvé prokázáno studií z roku 2007 Jayashri Kulkarniové). Výzkum Kodaňské univerzity sledoval zdravotní dokumentaci více než milionu žen (přesně 1 061 997) mezi roky 1995 až 2013. Míra rizika (RR) deprese u kombinovaných preparátů stoupla o 23 %, u uživatelek progestinových preparátů o 34 %, u uživatelek náplastí dokonce o 100 %, u uživatele kvaginálního implantátu o 60 %. Nejvíce riziko stouplo u adolescentních dívek (15–19 let).
- Mezi velmi závažné nežádoucí účinky, které mohou ohrozit uživatelku na životě, patří zvýšení krevní srážlivosti a z toho plynoucí nebezpečí trombózy (tvorby krevních sraženin v žilách nebo v tepnách), která postihuje dolní i horní končetiny s hrozbou plicní embolie, infarktu myokardu nebo cévní mozkové příhody, která postihuje v mladším věku téměř výhradně uživatelky antikoncepce. Takto závažná komplikace může mít za následek i smrt. Tyto příhody jsou u jinak zdravých fertilních žen velmi vzácné, cca 2–3/100 000 [zdroj?], a stoupne-li toto riziko max. 6×, stále je to velmi málo, toto riziko zůstává nižší než riziko související s otěhotněním.[7] Ovšem u žen s některou, např. leidenskou mutací, se riziko zvyšuje mnohonásobně, hlavně je-li mutací více, je tedy nutné pečlivé vyšetření a to zejména v ČR, kde se tyto mutace v populaci vyskytují daleko častěji než jinde [zdroj?]. Tromboembolické riziko se stává velmi závažným, je-li antikoncepce předepsána ženám se závislostí na nikotinu. U kuřaček mladších 35 let se zvyšuje 10×, u kuřaček starších 35 let dokonce 100×. Vzhledem k tomu, že v populaci ČR kouří 19 % žen, je kombinace kouření a antikoncepce často etiologií infarktu myokardu u žen ve fertilním věku. Dlouhodobě je diskutovaný kancerogenní vliv kombinovaných preparátů, neboť ethynilestradiol byl v roce 2003 zařazen mezi prokázané humánní kancerogeny. Prolongovaná expozice exogenním, ale i endogenním estrogenům (časné menarché, pozdní menopauza), zvyšuje riziko karcinomu prsu.[6] Podle metaanalýzy výzkumů z celého světa z let 1980-2002 se riziko karcinomu prsu zvyšuje až o 44 %.[8] Jiné studie se snažily toto vyvrátit.[9][10] Výsledky studií na toto téma jsou nekonzistentní,[11] ale zvyšující se incidence karcinomu prsu v západní společnosti koreluje se zavedením masové konzumace hormonální antikoncepce. V ČR je u žen ve věkové kategorii 20–50 let zhoubný novotvar prsu (C50) nejčastější příčinou úmrtí.
Progestinové tablety, injekce a nitroděložní tělíska riziko tvorby krevních sraženin nezvyšují, a proto je mohou používat i ženy, které v minulosti trpěly krevními sraženinami v žilách.[7][12] Ženy, u nichž byla v minulosti zaznamenána tvorba krevních sraženin v tepnách, by měly používat nehormonální antikoncepci nebo metodu založenou pouze na progestinu s výjimkou injekční formy.[7] Progestinové tablety mohou zmírňovat příznaky během menstruace a mohou je užívat i kojící ženy, protože neovlivňují tvorbu mateřského mléka. Při používání metod založených pouze na progestinu může docházet k nepravidelnému menstruačnímu krvácení a někdy i k zástavě menstruace.[13] Progestiny drospirenon a desogestrel minimalizují androgenní vedlejší účinky, avšak zároveň zvyšují riziko tvorby krevních sraženin, a proto nepatří k antikoncepci první volby.[14]
Nežádoucí účinky hormonální antikoncepce jsou předmětem sporů, neboť jsou obtížně monitorovány. Chybí zpětná vazba, neboť uživatelky čelící důsledkům jsou léčeny lékaři jiných specializací a gynekolog předepisující antikoncepci se často ani nedozví, že k něčemu došlo. Hlášení nežádoucích účinků na SÚKL není povinné a málokdo tak učiní. Navíc některé odložené důsledky, jako je neplodnost, jsou těžko kauzálně průkazné.
Vliv na životní prostředí
Antikoncepce je zařazena mezi exogenní endokrinní dysruptory (EED) a mezi biologicky aktivní mikropoluanty. US Environmental Protection Agency její masové používání dává do souvislosti se zvyšujícím se výskytem hypospádie (roční nárůst 3,3 % v USA), kryptorchismu, poruch tvorby spermatu, karcinom varlat (roční nárůst v USA 2,3 %, v EU 2,3–5,2 %), karcinom prostaty, karcinom prsu, poruchy sexuální diferenciace a sex shift, předčasná puberta a menstruace u dívek. V USA je překročena norma EED ve 40 % zdrojích pitné vody, ve VB v 50 % zdrojích pitné vody. V roce 2012 byl předložen první návrh zákona europoslance Richarda Seebera na regulaci EED v říčních vodách, byla publikována Berlaymontská deklarace o dopadech na životní prostředí, v roce 2013 schválil evropský parlament návrh švédské poslankyně Asy Westlundové na regulaci EED.
Kontraindikace
Hormonální antikoncepce se nesmí předepsat ženám, které někdy prodělaly hlubokou žilní trombózu nebo mají potvrzenou některou z mutací zvyšující srážlivost krve, dále ženám s nádory prsu, vaječníků, dělohy, pokud jsou tyto nádory svým růstem závislé na hormonech. Hormonální antikoncepci dále nemají dostat ženy s nekorigovaným vysokým tlakem, labilní cukrovkou, ženy obézní, zejména jsou-li navíc starší 35 let a jsou těžké kuřačky. U těchto žen je předpis jistě možný, ale doporučují se přípravky s co nejnižším obsahem estrogenů a bedlivá lékařská kontrola. Dále není vhodná pro ženy trpící těžkou migrénou a některými jaterními poruchami. U žen léčených některými antiepileptiky nebo antibiotiky může naopak dojít k poruše působení pilulek zvýšeným odbouráváním v játrech, pak je nutno dávky adekvátně zvýšit.
Lékové formy
Pilulky
Druhy: antikoncepce kombinovaná, čistě gestagenní preparáty, pilulka „po“.
Antikoncepce kombinovaná. Všechny tyto preparáty obsahují jak estrogenní složku, tak některý ze syntetických gestagenů. Rozdíly jsou v tom, jak velký obsah tyto preparáty mají - dále se dělí (z hlediska obsahu gestagenu) na vysokodávkové, nízkodávkové, s velmi nízkou dávkou a extrémně nízkou dávkou, které jsou nejmodernější. Další pohled činí typ gestagenu - nejstarší typy se používají méně, patří sem např. norethisteron, dnes můžeme nalézt gestagen druhé generace - nejčastěji levonorgestrel, nebo třetí generace - desogestrel, norgestimát, gestoden. Dle proměnlivého množství hormonů v jednotlivém balení se pilulky dělí na monofázické - pilulky jednoho blistru mají všechny stejný obsah obou hormonů. U bifázických pilulek balení obsahuje dva druhy tablet, na našem trhu existuje preparát Anteovin, kde se ve druhé polovině pilulek zvyšuje množství gestagenu. U třífázových pilulek balení obsahuje tři druhy pilulek, obsah hormonů se mění u jednotlivých výrobců. Jednotlivé preparáty obsahují buď 21 nebo 28 tablet - zde se nedělá týdenní pauza v užívání tablet, kdy má dojít k pseudomenstruačnímu krvácení, ale žena dál užívá tablety bez účinné látky. Tento způsob má zlepšit pravidelnost užívání zvýšením návyku.
Některé přípravky na trhu (v žádném případě nejde o kompletní výčet):
- Monofázická 1. generace: Restovar
- Monofázická 2. generace: Minisiston, Microgynon
- Monofázická 3. generace: Femoden, Marvelon, Cilest,Diane 35
- Trifázická 1. generace: Trinovum
- Trifázická 2. generace: Triquilar, Tri-Regol, Trisiston, Pramino
- Trifázická 3. generace: Tri-Minulet
Tyto výrobky patří k přípravkům s nízkou hladinou estrogenů. Mezi přípravky s velmi nízkou hladinou estrogenů nacházíme pouze přípravky monofázické a třetí generace, jeden výrobek druhé generace je připravován do prodeje.
- Monofázické 3. generace: Mercilon, Novynette, Logest, Harmonet, Yadine, Jeanine
Výrobky s extrémně nízkou hladinou estrogenů: Sem patří pouze jediný přípravek, a to monofázická Mirelle.
Přípravky s vysokou hladinou estrogenů se dnes užívají zřídka, nenajdeme mezi nimi zástupce přípravků třetí generace. Patří sem také jediný bifázický preparát Anteovin.
- Monofázický přípravek 1. generace: Non-Ovlon
- Monofázické přípravky 2. generace: Gravistat. Stediril
- Bifázická antikoncepce 2. generace: Anteovin
Antikoncepce progestinová neobsahuje estrogenní složku. Pouze gestagen levonorgestrel blokuje zrání a uvolnění vajíčka asi u 60 % žen, hlavní účinky jsou zhutnění hlenové zátky v děložním hrdle znemožňující prostup spermií a nedostatečné vyzrání endometria. Její účinek je obecně také o něco nižší (Pearlův index cca 0,5 - 0,3 [zdroj?]). Jedině tato hormonální antikoncepce je vhodná pro kojící ženy, protože estrogeny v kombinované antikoncepci na rozdíl od čistých gestagenů zastavují tvorbu mléka.
- Preparát: Exluton
Injekce
Tyto injekce se aplikují po třech měsících, vytváří se rezervoár, odkud se hormony kontinuálně vstřebávají do krve. Po tuto dobu je zajištěn antikoncepční účinek. Obsahují pouze gestagen levonorgestrel. Vylučují chyby vznikající zapomínáním tabletek. Účinek je jako u progestinových pilulek. Nepříjemností může být nepravidelné krvácení a špinění uprostřed cyklu, bolesti hlavy [zdroj?]. Pearlův index 0,1 - 3. V případě progestinu Depo-Provera aplikovaného formou injekcí se odborníci neshodují na obvyklé četnosti selhání během prvního roku. Údaje kolísají od méně než 1 %[15] až do 6 %.[16] Depotní formy jsou v současnosti používány v Africe, v záchytným uprchlických táborech, v imigračních centrech apod. Humánní medicína je považuje za obsolentní a využívají se nadále ve veterinární medicíně.
- Preparát: Depo-Provera

Implantáty
Tyto přípravky se v místním znecitlivění zavádí pod kůži na vnitřní straně předloktí. Hormony se kontinuálně uvolňují do krve. Zavádějí se na tři nebo pět let. Při nesnášenlivosti nebo přání těhotenství je lze odstranit i dříve. Účinky a nevýhody jsou podobné jako u ostatních gestagenových preparátů, dále je to vyšší jednorázová cena (cca 5 000 Kč), která však snese srovnání s pořizovacími náklady na pilulky na toto období (náklady mohou být za období používání dokonce nižší než u pilulek). Má také velmi nízký Pearlův index - cca 0,5.
- Přípravek: Implanon, Norplant
Náplast
Jde o kombinovanou antikoncepční metodu, hormony se vstřebávají pokožkou do krve. Náplast se lepí na předem určené místo na těle, nejlépe břicho, hýždě nebo nadloktí. Je voděodolná. Vydrží týden (s jedno-, dvoudenní tolerancí), pak se mění za novou. V balení jsou tři náplasti, pak následuje týdenní pauza jako u pilulek, kdy dochází ke krvácení ze spádu.
- Přípravek: Evra
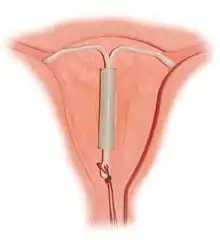

Nitroděložní tělísko
- Se schopností uvolňovat gestagen: Mirena
Vaginální kroužek
Zavádí se jednou měsíčně. Po třech týdnech se vyjme a následuje týden bez kroužku. Hormony se přes poševní sliznici vstřebávají přímo do krve.
- Přípravek: NuvaRing
Reference
- NELSON, Anita L.; CWIAK, Carrie. Contraceptive technology. Redakce Hatcher Robert A.. 20th revised. vyd. New York: Ardent Media, 2011. ISBN 978-1-59708-004-0. OCLC 781956734 Kapitola Combined oral contraceptives (COCs), s. 249–341. (anglicky)
- AMMER, Christine. The encyclopedia of women's health. 6th. vyd. New York: Facts On File, 2009. ISBN 978-0-8160-7407-5. Kapitola oral contraceptive, s. 312–315. (anglicky)
- Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration.. Rev. and Updated ed.. vyd. Geneva, Switzerland: WHO and Center for Communication Programs, 2011. Dostupné online. ISBN 978-0-9788563-7-3. S. 1-10. (anglicky)
- Larimore, Walter L. – Stanford, Joseph B. Postfertilization Effects of Oral Contraceptives and Their Relationship to Informed Consent. In Archives of Family Medicine. 2000, svazek 9, číslo 2, str. 126–133. PMID 10693729. http://archfami.ama-assn.org/cgi/content/full/9/2/126 Archivováno 8. 2. 2012 na Wayback Machine.
- BURROWS, LJ, Basha, M; Goldstein, AT. The effects of hormonal contraceptives on female sexuality: a review.. The journal of sexual medicine. 2012 Sep, s. 2213-23. PMID 22788250. (anglicky)
- MUDr. Jan Hnízdil. Hormonální antikoncepce a následky bezstarostné jízdy. Vitalia.cz [online]. 16. 4. 2014 0:00. Dostupné online.
- BRITO, MB, Nobre, F, Vieira, CS. Hormonal contraception and cardiovascular system. Arquivos brasileiros de cardiologia. 2011 Apr, s. e81–9. DOI 10.1590/S0066-782X2011005000022. PMID 21359483. (anglicky)
- SCHULTZ, G. Maor U.S.Study Shows Oral Contraceptives Increase Breast Cancer Risk 44%. Dordrecht: Springer Netherlands Dostupné online. ISBN 978-94-010-7091-1, ISBN 978-94-009-1327-1. S. 85–94.
- SHULMAN, LP. The state of hormonal contraception today: benefits and risks of hormonal contraceptives: combined estrogen and progestin contraceptives.. American journal of obstetrics and gynecology. 2011 Oct, s. S9-13. PMID 21961825. (anglicky)
- HAVRILESKY, LJ, Moorman, PG; Lowery, WJ; Gierisch, JM; Coeytaux, RR; Urrutia, RP; Dinan, M; McBroom, AJ; Hasselblad, V; Sanders, GD; Myers, ER. Oral Contraceptive Pills as Primary Prevention for Ovarian Cancer: A Systematic Review and Meta-analysis.. Obstetrics and gynecology. 2013 Jul, s. 139-147. PMID 23743450. (anglicky)
- VELJKOVIĆ, M.; VELJKOVIĆ, S. [The risk of breast cervical, endometrial and ovarian cancer in oral contraceptive users]. Med Pregl.. 2010 Sep-Oct, roč. 63, čís. 9–10, s. 657–61. Dostupné online. ISSN 0025-8105.
- MANTHA, S., Karp, R.; Raghavan, V.; Terrin, N.; Bauer, K. A.; Zwicker, J. I. Assessing the risk of venous thromboembolic events in women taking progestin-only contraception: a meta-analysis. BMJ. 7 August 2012, s. e4944–e4944. DOI 10.1136/bmj.e4944. PMID 22872710. (anglicky)
- BURKE, AE. The state of hormonal contraception today: benefits and risks of hormonal contraceptives: progestin-only contraceptives.. American journal of obstetrics and gynecology. 2011 Oct, s. S14-7. PMID 21961819. (anglicky)
- ROTT, H. Thrombotic risks of oral contraceptives.. Current opinion in obstetrics & gynecology. 2012 Aug, s. 235-40. PMID 22729096. (anglicky)
- FDA. Depo-Provera U.S. Prescribing Information [online]. 2005 [cit. 2007-06-12]. Dostupné v archivu pořízeném z originálu dne 2007-06-15. (anglicky)
- HOFFMAN, Barbara. Williams gynecology. 2nd ed.. vyd. New York: McGraw-Hill Medical, 2012. ISBN 978-0071716727. S. Chapter 5. (anglicky)
Externí odkazy
 Obrázky, zvuky či videa k tématu hormonální antikoncepce na Wikimedia Commons
Obrázky, zvuky či videa k tématu hormonální antikoncepce na Wikimedia Commons